
Nội dung bài viết / Table of Contents
This post is also available in: English
Sữa mẹ có lactose không? Đã từng có quan niệm cho rằng: “Chất tinh bột (đường) trong sữa mẹ là Lactose, chỉ phân huỷ trong ruột, không phân huỷ trên miệng, nên không gây sâu răng”. Vậy quan niệm này là đúng hay sai?
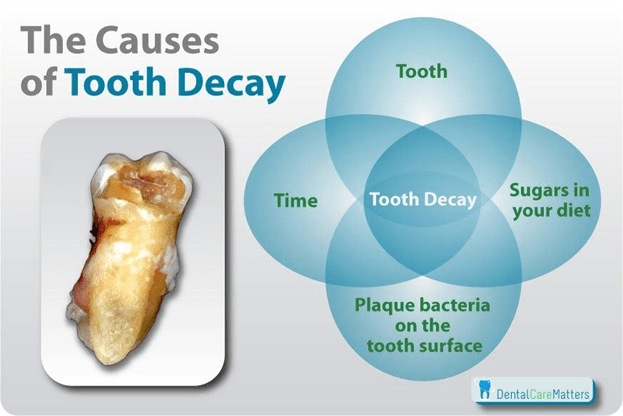
Sâu răng là do Streptococcus mutans và Lactobacillus, 2 loại vi khuẩn thường trú trong khoang miệng gây ra. Quá trình sâu răng ngoài sự hiện diện của 2 loại vi khuẩn trên còn có sự kết hợp với sự lên men của đường có trong các mảng bám trên răng.
Khi các vi khuẩn trên tiếp xúc với đường, chúng sử dụng đường làm nguồn năng lượng và tạo ra các loại axit (như axit lactic) đóng vai trò sản phẩm phụ.
Các axit do này sẽ trung hòa các khoáng chất như canxi photphat hiện diện trong men răng khiến men răng trở nên yếu dần đi cho đến khi hình thành các lỗ rất nhỏ trên răng đánh dấu sự khởi đầu của quá trình sâu răng.
May mắn thay nước bọt chúng ta có khả năng bảo vệ và tái tạo men răng. Nước bọt rửa sạch đường trong miệng, đồng thời giúp tái tạo men răng nhờ chứa nhiều canxi photphat và các hoạt chất kháng khuẩn.
Tuy nhiên, nếu chúng ta ăn quá nhiều thực phẩm có nhiều đường, nhất là khi thời gian tiếp xúc với đường kéo dài và nhiều lần thì rất dễ sẽ dẫn đến sâu răng.
Nếu mẹ bị sâu răng thì con sẽ có nguy cơ sâu răng cao hơn vì lây nhiễm chéo vi trùng sâu răng từ mẹ, đặc biệt là trong những trường hợp mớm thức ăn cho con.
Đường lactose trong sữa mẹ ít gây sâu răng hơn sucrose (có trong đường mía, trái cây) vì S. mutans rất thích sucrose, người ta nhận thấy sucrose làm tăng nhanh sự phát triển S. mutans.
Nhưng nếu không có sucrose thì lactose là lựa chọn thay thế của nó. Còn Lactobacillus thì rất thích lactose nên nó lên men lactose tạo acid lactic. Sữa mẹ có chứa một số hoạt chất có tính kháng khuẩn có thể làm giảm lượng vi trùng trong miệng cộng thêm chỉ có đường lactose trong sữa mẹ nên trẻ bú sữa mẹ có tỷ lệ sâu răng thấp hơn là trẻ bú sữa công thức, thấp hơn chứ không phải là không sâu răng.
Khi trẻ bắt đầu mọc răng thì cũng là lúc trẻ bắt đầu ăn dặm, tức là tiếp xúc với tinh bột, trái cây và các loại đường khác, tức là có nguy cơ sâu răng. Do đó, trẻ bú mẹ hay sữa công thức đều có nguy cơ như nhau vì cùng ăn dặm như nhau.
Bên cạnh đó, trong các khuyến cáo về chăm sóc răng miệng cho trẻ, không có phân biệt trẻ bú mẹ hay trẻ bú sữa công thức. Chính vì thế, từ những phân tích trên, quan niệm “lactose có trong sữa mẹ không gây sâu răng” là hoàn toàn sai lầm. Nhận định sai lầm sẽ gây nên những tác hại vô cùng nghiêm trọng.
Theo khuyến cáo của WHO năm 2010 thì lời khuyên là vẫn ưu tiên cho bú mẹ miễn là đang được điều trị ARV (thuốc kháng HIV). Nhưng theo CDC hoặc AAP (Hiệp hội Nhi Khoa Hoa Kỳ) thì không nên cho trẻ sơ sinh bú sữa mẹ khi mẹ bị nhiễm HIV, chống chỉ định này có thể khác nhau tùy theo quốc gia. Vậy khuyến cáo nào là đúng?
Khi mẹ bị nhiễm HIV, mẹ có thể lây nhiễm sang con trong lúc mang thai, lúc sinh và trong thời gian cho con bú qua sữa mẹ. Nếu mẹ không được điều trị ARV, khả năng lây nhiễm HIV sang con qua sữa mẹ là khoảng 8,9%-14% theo số liệu ở Mỹ, và khoảng 12% theo số liệu của WHO, trong đó tần suất lây nhiễm cao nhất trong 6 tháng đầu đời.
Nếu mẹ được điều trị ARV, tần suất lây nhiễm sang con giảm mạnh xuống còn khoảng 3%. Dựa trên thông tin này, vào năm 2010, WHO đưa ra guideline mới là khuyến cáo ưu tiên bú mẹ cho dù mẹ nhiễm HIV miễn là mẹ được duy trì điều trị ARV do khả năng lây nhiễm thấp, chỉ có 3%.
Để giải thích cho sự thay đổi này, WHO đưa ra lý do như sau: ở các nước nghèo, đói ăn, thiếu nước sạch như Châu Phi, có những vùng tỷ lệ mẹ nhiễm HIV cao lên tới 30%.
Nếu không cho những bà mẹ này cho con bú sữa mẹ, sẽ có hàng loạt trẻ em bị suy dinh dưỡng và chết bởi các bệnh nhiễm trùng, tiêu chảy, viêm phổi,… Mẹ còn không có cơm ăn, không cho con bú sữa mẹ thì con chết đói.
WHO nhìn toàn cảnh trên toàn thế giới và muốn cứu lấy trẻ em ở nước nghèo nên đưa ra khuyến cáo mới này, vì cái lợi ích lớn mà phải hy sinh chấp nhận nguy cơ nhỏ hơn.
Trong toàn bộ khuyến cáo của WHO, WHO không đề cập tới số phận của 3% không may kia cả. Với hoàn cảnh y tế ở quốc gia giàu có như Mỹ, trẻ em suy dinh dưỡng do thiếu ăn là gần như không thể xảy ra.
Mẹ không thể cho con bú mẹ thì trẻ có sữa công thức miễn phí, thức ăn dặm miễn phí, chăm sóc y tế gần như miễn phí, nên nguy cơ suy dinh dưỡng là cực thấp.
Bộ y tế Mỹ không thể chấp nhận nguy cơ con bị nhiễm HIV từ mẹ cho dù là chỉ có 3%. Nhiễm HIV không phải là tiêu chảy nhiễm trùng hay viêm hô hấp trên mà tự hết, đó là căn bệnh thế kỷ hiện tại vẫn chưa có thể trị dứt điểm.
Nói cách khác, khuyến cáo của WHO là cho con của các hộ gia đình có điều kiện kinh tế cực kỳ khó khăn, còn khuyến cáo của CDC là cho con của các hộ gia đình có điều kiện kinh tế khá giả trở lên.
Do đó, tùy hoàn cảnh mà chúng ta áp dụng khuyến cáo nào cho phù hợp. Và như vậy quan niệm “mẹ bị nhiễm HIV thì con tuyệt đối không được bú sữa mẹ” đúng hay không tùy thuộc vào từng tình huống và mọi việc chỉ mang tính tương đối mà thôi.

Viêm gan siêu vi B (VGSVB) là một vấn đề sức khoẻ lớn trên toàn cầu, trong đó tỷ lệ mắc bệnh ở các vùng Đông Nam Á rất cao. Tỷ lệ mẹ mắc bệnh VGSVB trên thế giới vào khoảng 5%, trong khi có những vùng lên tới 50%.
Trong số những trường hợp nhiễm siêu vi viêm gan B (HBV), có tới 50% là từ mẹ sang con. Mẹ có thể lây nhiễm HBV sang con trong lúc mang thai, lúc sinh và ngay sau sinh do máu mẹ truyền qua nhau thai trong cơn co tử cung, vỡ màng ối, tiếp xúc với máu mẹ trong lúc sinh.
Lây nhiễm lúc mang thai rất hiếm gặp vì nhau thai có thể chặn HBV xuyên qua, hầu hết là lây nhiễm trong lúc sinh và ngay sau sinh.
Ngày xưa, khi chưa có vaccine ngừa HBV, tỷ lệ truyền sang con là 95%, tức là nếu mẹ bị VGSVB thì gần như chắc chắn con sẽ mắc bệnh.
Từ khi trẻ sơ sinh được chích ngừa HBV, tỷ lệ lây nhiễm từ mẹ sang con giảm còn 4-5%. Hiện nay khuyến cáo để phòng ngừa lây nhiễm HBV sang con thì trẻ sơ sinh nên được tiêm mũi vaccine HBV đầu tiên ngay sau sinh càng sớm càng tốt (<24h), sau đó thêm 2 mũi lúc 1-2 tháng và 6 tháng và nên dùng HBIG sau lúc sinh vì nghiên cứu cho thấy giúp tăng cao hơn khả năng miễn nhiễm với HBV nếu so với chỉ có tiêm vaccine.
Trong trường hợp mẹ có lượng virus cao có thể được dùng HBIG trong ba tháng cuối thai kỳ và ngay sau sinh để giảm nguy cơ lây nhiễm cho con.
Vì HBV đã được chứng minh là hiện diện trong sữa mẹ, nên có nhiều bác sĩ đã khuyến cáo mẹ không nên cho con bú sữa mẹ vì lo lắng nguy cơ lây nhiễm sang con.
Tuy nhiên đã có nhiều nghiên cứu về vấn đề này, sau khi tổng hợp và phân tích từ nhiều nghiên cứu, các nhà khoa học đã kết luận rằng bú sữa mẹ không làm tăng nguy cơ lây nhiễm HBV từ mẹ, tức là bú mẹ hay bú sữa công thức đều có nguy cơ lây nhiễm HBV từ mẹ vào khoảng 4-5%.
Do đó, CDC và WHO đều khuyến cáo cho con bú sữa mẹ cho dù mẹ có bệnh VGSVB. Tuy nhiên, nếu mẹ bị nứt hay viêm núm vú gây chảy máu có thể sẽ làm tăng nguy cơ lây nhiễm nên CDC khuyến cáo tạm thời ngưng cho bú, chăm sóc núm vú và hút bỏ sữa để không mất sữa.
Khi lành lặn thì có thể cho con bú sữa mẹ trở lại. Nếu mẹ có dư sữa thì hút ra đông lạnh để dành phòng trường hợp này. Tóm lại, nếu mẹ bị VGSVB thì vẫn cho con bú mẹ bình thường, chỉ lưu ý trường hợp có nguy cơ chảy máu vào trong sữa.
Đã từng có tình huống: “Một mẹ bỉm sữa vô cùng vui sướng khoe thành quả trị hết bệnh viêm kết mạc cho con bằng sữa mẹ, như là khám phá ra một vấn đề vô cùng trọng đại trong khoa học”. Như vậy sữa mẹ có thực sự có tác dụng điều trị viêm kết mạc hay không?
Phòng khám nhi của Đại học California đã thực hiện một nghiên cứu trên các mẫu sữa mẹ từ các bà mẹ không có bệnh suy giảm miễn dịch, nhiễm trùng hay dùng kháng sinh trong 2 tuần.
Họ dùng các mẫu sữa này để xem tác dụng kháng khuẩn của sữa mẹ trên khoảng 10 loại vi trùng tốt hơn kháng sinh Polytrim hay không. Đồng thời, họ cũng đem các mẫu sữa đi cấy để tìm xem có mầm bệnh hay không.
Kết quả cho thấy sữa mẹ chỉ có tác dụng kháng khuẩn tốt với N. gonorrhoeae (vi trùng lậu), M. catarrhalis, Streptococcus viridans, tương đối với Staphylococcus và không có tác dụng với các loại khác. Trong khi đó kháng sinh Polytrim có tác dụng kháng khuẩn tốt hơn sữa mẹ trên tất cả các mẫu vi trùng được thử, trừ N. gonorrhoeae.
Tất cả các mẫu sữa đem cấy đều phát triển các loại vi trùng thường trú ở da và ruột, trong đó có một mẫu có cả Staphylococcus aureus (tụ cầu vàng), là một loại vi trùng rất nguy hiểm.
Khoảng 60-70% viêm kết mạc ở trẻ em là do vi trùng, còn lại do siêu vi và đa số nhiễm siêu vi thì tự hết. Các vi trùng gây bệnh thường gặp nhất là H. influenza, Streptococcus pneumonia, M. Catarrhalis.
Nhìn vào điều này cho thấy sữa mẹ có tác dụng rất kém đối với các vi trùng gây bệnh thường gặp. Việc nhỏ sữa mẹ vào trong mắt con vài bữa thì thấy mắt hết đỏ hầu hết là do may mắn, phần nhiều là do siêu vi thì tự hết. Bác sĩ thường không khuyến cáo dùng sữa mẹ chữa viêm kết mạc vì hiệu quả kém và nguy cơ nhiễm trùng thứ phát cao.
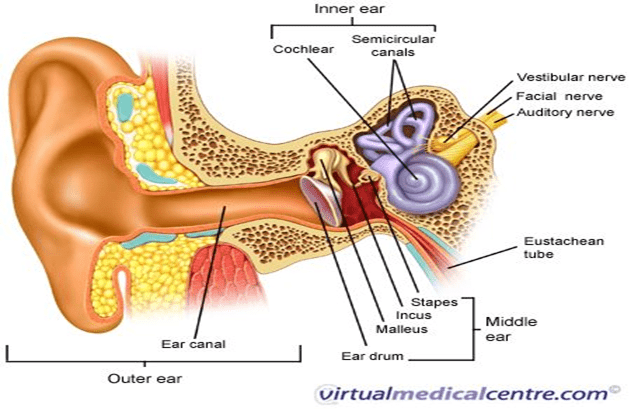
Còn viêm tai giữa là hiện tượng viêm nhiễm ở khoang tai giữa được cách biệt với ống tai ngoài bởi màng nhĩ. Nhỏ sữa vô tai không những không có tác dụng vì không vào tới tai giữa mà còn thành sữa chua trong ống tai, làm nhiễm trùng ống tai ngoài.
Tóm lại sữa mẹ là để cho con bú chứ không phải để nhỏ mắt hay nhỏ tai. Chính vì vậy mà quan niệm “sữa mẹ trị được viêm kết mạc, viêm tai giữa ở trẻ em” là hoàn toàn sai lầm và gây những hậu quả vô cùng nghiêm trọng.
Trên đây là một vài ngộ nhận tai hại về sữa mẹ đối với một vài bệnh thường gặp. Các bà mẹ cần thật sự tỉnh táo để phân biệt đâu là những nguồn thông tin đúng mà tránh được những hậu quả đáng tiếc về sau.
Pacific Cross Việt Nam chuyên cung cấp các chương trình bảo hiểm sức khỏe và bảo hiểm du lịch. Dịch vụ của chúng tôi có nhiều sự lựa chọn, phù hợp với từng yêu cầu và ngân sách của khách hàng.
Cho dù là chương trình bảo hiểm cho cá nhân, gia đình hoặc doanh nghiệp của bạn, chúng tôi sẽ luôn hỗ trợ, tư vấn tận tâm để đảm bảo rằng bạn tìm được sản phẩm bảo hiểm tốt nhất.
Nếu bạn chưa chắc chắn về chương trình bảo hiểm nào phù hợp với nhu cầu của mình, hãy sử dụng Chương trình Lựa Chọn Bảo Hiểm của chúng tôi hoặc liên hệ với chúng tôi để được tư vấn miễn phí qua email: inquiry@pacificcross.com.vn.
Tài liệu tham khảo:
Các trang web của WHO:
Các trang web của CDC:
Yingjie Zheng và cs. (2011), Should chronic hepatitis B mothers breastfeed? a meta analysis, BMC Public Health, 11: 502
Mihaela Petrova và Victor Kamburov (2010), Breastfeeding and chronic HBV infection: Clinical and social implications, World J Gastroenterol, 16(40): 5042–5046
Zhang L và cs. (2014), Effects of hepatitis B immunization on prevention of mother-to-infant transmission of hepatitis B virus and on the immune response of infants towards hepatitis B vaccine, Vaccine. 2014 Oct 21;32(46):6091-7